- HOME
- 男性不妊症について
- 乏精子症

男性不妊の原因としてもっとも多いと言われている乏精子症について解説します。

精子の濃度が著しく低いもの。15×10
6/ml(2000万匹/1ミリリットル)以下のものをいいます。
ただし体調や環境によりばらつきが非常に大きいため、診断には複数回の検査を要します。

後述する精索静脈瘤や思春期以降のおたふくかぜなどの高熱による精巣炎、また幼児期に高い位置にあった精巣が下がらなかった「停留精巣」などが原因となります。


疾患を引き起こす原因により、治療アプローチも変わります。代表的なものを下記にご紹介します。

気になる項目をクリックして下さい。詳細な解説を見ることができます。

【触診検査】

診察では、オーキドメーター(プラスチックでできた型抜き)を陰嚢の皮膚の上からあてて精巣サイズを測ります。
精巣を触ったときの硬さも重要で、小さくて柔らかい精巣は精子を作る働きが弱いとされています。
次に、精巣上体(副睾丸)と精管も触らせていただき、腫れていたり、押えて痛みがないかを調べます。
男性不妊症の原因となる精索静脈瘤がないか陰嚢上部を観察し、触らせていただきますが、立ったり、いきんで下腹に力を入れていただいたりして、安静に寝ている時との比較をします。
外陰部の診察は恥ずかしいし、あまり気持ちの良いものではないでしょうが、痛みなどの苦痛をともなうものではありませんので心配いりません。

【精液検査】

【超音波検査】
超音波検査(エコーともいいます)はタバコの箱のような探触子(プローブともいいます)を陰嚢に当てるだけで精巣(睾丸)がモニター上に描出され、痛くもかゆくもない検査です。
まず、精巣の上下、前後、左右の径を計り、体積を計算します。精巣内部にかたまり(精巣腫瘍)や小さな結石(微小結石)がないかを確認し、精巣の外にある精巣上体(副睾丸)や精管も詳しく観察します(精子の通り路に詰まりがあると、精巣上体や精管が拡張します)。
精索静脈瘤があると、内精索静脈が拡張して描出され、カラードプラ法では血液の逆流をカラーで見ることができます。

【内分泌検査】
血液中の卵胞刺激ホルモン(FSH)、黄体形成ホルモン(LH)、プロラクチン(PRL)、テストステロンを測定します。
卵胞刺激ホルモン(FSH)と黄体形成ホルモン(LH)は脳の下垂体前葉から分泌されるホルモンで、性腺刺激ホルモンと呼ばれます。FSHは精巣(睾丸)のセルトリ細胞に働いて、精子の形成を促進し、LHはライディッヒ細胞に作用して、テストステロン(男性ホルモン)の合成を促します。分かりやすくいうと、FSHは精子を作らせるホルモンで、LHは男性ホルモンを作らせるホルモンです。
プロラクチン(PRL)はFSHやLHと同様に下垂体前葉から分泌され、産褥期に乳汁分泌を促進する働きがあります。男性でPRLが過剰に分泌されると、性欲や性腺機能の低下をきたすことが知られています。
これらのホルモンの値から、いろいろな病気のパターンを推測しますが、FSHが著明に上昇していれば精子を作る働きに問題があるのは間違いありません(精巣の精子を作る働きが悪いため、それをなんとかしようとFSHが増えていると考える)。

【遺伝子検査】
精路の閉塞所見がない無精子症や高度の乏精子症(500~1,000万個/ml以下)の患者さんは、遺伝的な異常を伴うことがあり、遺伝学的検査(染色体検査、遺伝子検査)を受ける必要があります。
男性不妊症の約7%に染色体検査で異常がみられるとされています。その頻度は精子数が少ないほど高くなり、無精子症の患者さんでは10~15%に染色体異常がみられるのに対し、乏精子症では5%、正常男性では1%以下です。染色体異常の2/3は通常[46、XY](染色体検査=正常)よりX染色体の数が多いクラインフェルター症候群[47、XXY](染色体検査=クラインフェルター症候群)ですが、その他に染色体の構造異常も見つかります。
遺伝子検査が進歩して、従来の染色体検査では見つけられなかった遺伝子異常が診断できるようになり、無精子症や高度の乏精子症の患者さんの10~15%ではごくわずかにY染色体の一部が欠けている(microdeletion=微小欠失)ことが明らかとなりました(遺伝子検査=DAZ欠失なしとあり)。以前はこれらの異常はお子さんに伝わることはありませんでしたが、顕微授精(ICSI)で男児を授かられるとお父さんと同じように不妊症になる可能性が非常に高いと考えられます。
染色体や遺伝子の異常が見つかった場合は、顕微授精の前にカウセリングを受けられるのが良いでしょう。
*嚢胞状線維化症では非常に高率に先天性両側精管欠損症を合併することが知られています。さらに嚢胞状線維化症がCFTR遺伝子の異常によることが明らかとなり、欧米では先天性両側精管欠損症の患者さんはCFTR遺伝子の検査を受けることが推奨されています。しかし、日本人ではこの病気は非常に少ないため、わが国ではCFTR遺伝子の検査は一般には行われていません。

【薬物治療】
手術や心理療法など様々な治療がありますが、そのなかで薬物を患者さんに投与する治療法になります。
病気の治癒、患者さんのQOL(生活の質)の向上を目指す治療法です。
薬は主にクロミフェン、漢方薬、ビタミン剤、カリクレインなどです。薬物治療により精子数の増加や運動率の改善が期待できます。またこれらの薬は精子の質を改善させることがわかってきました。精子の質が改善すれば受精率、妊娠率が上がります。

【ホルモン治療】
各種症状に対してホルモン剤、あるいはホルモンの分泌を促進または抑制する薬剤を用いる治療法になります。
定期的に投与する場合が多く、期間も長くなることがあります。
最新のホルモン治療として無精子症に対する治療があります。
無精子症でホルモン治療を行い精子が出現したという報告や、micro(MD)-TESEで精子が見つからず、ホルモン治療後に再度micro(MD)-TESEを行い精子が見つかったという報告が出てきました。

【精索静脈瘤手術】
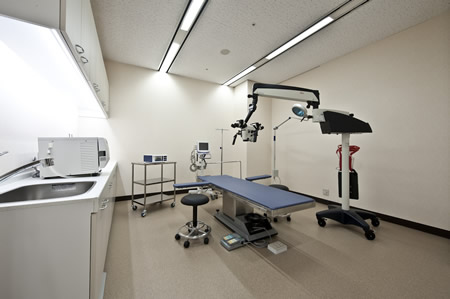
精索静脈瘤を手術すると自然妊娠のチャンスが2.8倍高くなるなど、男性不妊患者さんにおける精索静脈瘤手術の治療効果は明らかです。
また、無精子症の患者さんでも、精索静脈瘤を手術すると20~30%で精液中に精子がみられるようになったとする報告があります。
当院での精索静脈瘤手術は日帰りで行っております。
例えば、朝10時に来ていただいて、お昼過ぎには歩いて帰っていただきます。
手術当日はゆっくり安静にしていただきますが、じっと寝ておく必要はありません。
手術翌日は傷を見せにご来院いただきますが、みなさん通常通りにお仕事をされています。

【顕微鏡下精巣内精子回収術】
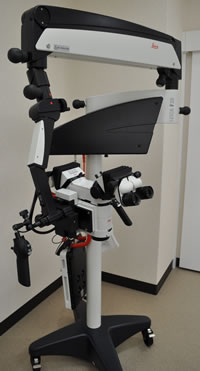
当院では「micro(MD)-TESE(顕微鏡下精巣内精子回収術)」などの高度先端医療に取り組んでおります。精子をつくる機能は正常に働いているにも関わらず、精子を運ぶ管が詰まっていて精液中に混ざらない場合や、造精機能が低い場合も、micro(MD)-TESEによって精巣に精子が見つかりさえすれば、顕微授精が可能になります。TESEとは陰嚢を0.5~1.0cmほど切開し精巣内の精細管と呼ばれる小さな組織を採取する方法です。micro(MD)-TESEは手術用顕微鏡下に精細管を採取する方法で、精子の採取率が高く、負担も少ない手術です。当院ではmicro(MD)-TESEを日帰りで行っています。手術当日はゆっくり安静にしていただきますが、じっと寝ておく必要はありません。手術翌日は傷を見せにご来院いただきます。





 診察では、オーキドメーター(プラスチックでできた型抜き)を陰嚢の皮膚の上からあてて精巣サイズを測ります。
診察では、オーキドメーター(プラスチックでできた型抜き)を陰嚢の皮膚の上からあてて精巣サイズを測ります。
 精液検査は、男性不妊症の診断・治療において最も基本となるものです。当院では、WHO精液検査ラボマニュアル第5版(2010年)に準拠して詳細な精液検査を行っています。
精液検査は、男性不妊症の診断・治療において最も基本となるものです。当院では、WHO精液検査ラボマニュアル第5版(2010年)に準拠して詳細な精液検査を行っています。





 精索静脈瘤を手術すると自然妊娠のチャンスが2.8倍高くなるなど、男性不妊患者さんにおける精索静脈瘤手術の治療効果は明らかです。
精索静脈瘤を手術すると自然妊娠のチャンスが2.8倍高くなるなど、男性不妊患者さんにおける精索静脈瘤手術の治療効果は明らかです。
 当院では「micro(MD)-TESE(顕微鏡下精巣内精子回収術)」などの高度先端医療に取り組んでおります。精子をつくる機能は正常に働いているにも関わらず、精子を運ぶ管が詰まっていて精液中に混ざらない場合や、造精機能が低い場合も、micro(MD)-TESEによって精巣に精子が見つかりさえすれば、顕微授精が可能になります。TESEとは陰嚢を0.5~1.0cmほど切開し精巣内の精細管と呼ばれる小さな組織を採取する方法です。micro(MD)-TESEは手術用顕微鏡下に精細管を採取する方法で、精子の採取率が高く、負担も少ない手術です。当院ではmicro(MD)-TESEを日帰りで行っています。手術当日はゆっくり安静にしていただきますが、じっと寝ておく必要はありません。手術翌日は傷を見せにご来院いただきます。
当院では「micro(MD)-TESE(顕微鏡下精巣内精子回収術)」などの高度先端医療に取り組んでおります。精子をつくる機能は正常に働いているにも関わらず、精子を運ぶ管が詰まっていて精液中に混ざらない場合や、造精機能が低い場合も、micro(MD)-TESEによって精巣に精子が見つかりさえすれば、顕微授精が可能になります。TESEとは陰嚢を0.5~1.0cmほど切開し精巣内の精細管と呼ばれる小さな組織を採取する方法です。micro(MD)-TESEは手術用顕微鏡下に精細管を採取する方法で、精子の採取率が高く、負担も少ない手術です。当院ではmicro(MD)-TESEを日帰りで行っています。手術当日はゆっくり安静にしていただきますが、じっと寝ておく必要はありません。手術翌日は傷を見せにご来院いただきます。